大腸がんとは
大腸がんのほとんどは、大腸粘膜にできるポリープの中の細胞ががん化し、やがて全体ががんとなる腺がんですが、稀に扁平上皮がんや腺扁平上皮がんなども発症することがあります。近年、日本人の食生活が変化してきて、欧米型の高たんぱく、高脂肪食の摂取が多くなったことで大腸の負荷が高くなり、大腸がんは増加傾向にあると言われております。
最近の統計ではがん別の罹患率では男女ともに2位、死亡率では男性2位、女性1位となっています。日本人の場合、肛門に近い直腸やS状結腸が好発部位です。大腸がんは早期に発見することができれば完治を見込むことができますが、早期のうちは自覚症状が現れないことが多く、症状が出た頃には進行していることがほとんどです。
進行してしまうと部位によっては難しい手術が必要となり、その後の生活の質が大きく低下してしまいます。そのため、定期的に大腸カメラ検査を受け、大腸粘膜の状態をしっかりと確認しておくことが大切です。
大腸がんの原因
 大腸がんの発症には、大腸ポリープが大きく関わっています。大腸にポリープができ、そのポリープの細胞中の一部ががん化する要因としては、遺伝的要因や加齢に加えて生活習慣が大きく関わっています。
大腸がんの発症には、大腸ポリープが大きく関わっています。大腸にポリープができ、そのポリープの細胞中の一部ががん化する要因としては、遺伝的要因や加齢に加えて生活習慣が大きく関わっています。
例えば高たんぱく、高脂肪食など食習慣の欧米化、運動不足、肥満、酒類の多飲、喫煙習慣などが大きくがん化を助長するとされています。
大腸がんの症状
 大腸がんは、早期のうちはほとんど自覚症状が無く、気づかないうちに進行してしまうケースが多くなっています。ある程度進行すると、大腸がんの表面は脆く、出血しやくなっているため、硬い便の通る直腸やS状結腸にできたがんの場合は、鮮血便や肉眼的血便などの症状が現れることがあります。
大腸がんは、早期のうちはほとんど自覚症状が無く、気づかないうちに進行してしまうケースが多くなっています。ある程度進行すると、大腸がんの表面は脆く、出血しやくなっているため、硬い便の通る直腸やS状結腸にできたがんの場合は、鮮血便や肉眼的血便などの症状が現れることがあります。
しかし、上行結腸や横行結腸など、まだ便が軟らかい部分にできたがんでは、あまり出血することもありません。さらにがんが大きくなると、腸管が狭窄したり、変型したりすることで、便やガスの通りが悪くなり、便秘を起こしたり、便秘と下痢を繰りすといった排便異常、ガスが溜まって腸を圧迫する膨満感、食欲減退などの症状が起こり、ひどい場合は腸閉塞を起こしてしまうこともあります。
また、出血により貧血の症状が起こることもあります。そのぐらいの段階になると、がん細胞は大腸の粘膜に留まらず、腸管の深部へと進行し、やがて近接した組織に浸潤、リンパ管や血管などを通して離れた臓器やリンパ節などに転移し、全身的に症状を起こすこともあります。早期のうちに発見することができれば、内視鏡による治療で完治させることができるため、進行させないよう定期的な大腸カメラ検査が大切です。
大腸がんの検査・診断
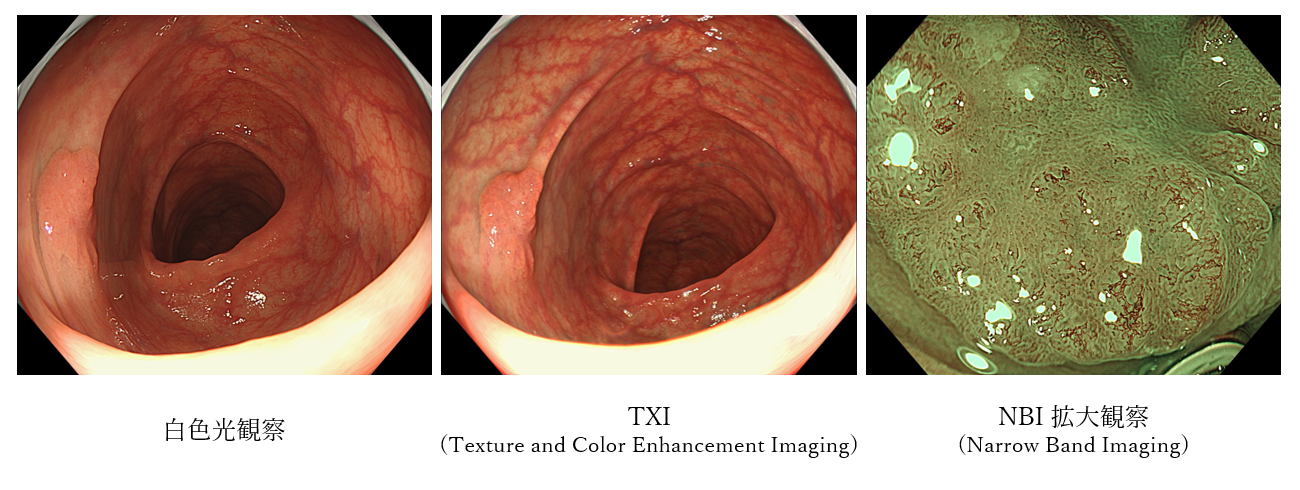
自覚症状のでない早期の大腸がんであっても、大腸カメラ検査で発見は可能です。当院では、内視鏡システムとして、オリンパス社の最新の最上位機種である「EVIS X1」を導入しております。この「EVIS X1」を使用することによって、高画質で鮮明な画像を得ることができるだけではなく、狭帯域光観察(NBI:Narrow Band Imaging)モードや構造色彩強調機能(TXI:Texture and Color Enhancement Imaging)モードで大腸全体を観察することで、従来よりも前癌病変とされる大腸ポリープを発見する精度が高くなりました。
10mmの早期大腸がんです。TXIモードでは、白色光観察に比べて色調や輪郭が強調されるため、病変の境界が明瞭となり、病変を視認しやすくなります。また、当院でも導入している拡大内視鏡を併用して病変の血管模様や表面の構造を詳細に観察することで、リアルタイムに病変の診断と治療方針を決定することが可能となります。
当院では、日本消化器内視鏡学会が認定する内視鏡専門医・指導医である医師が、すべての内視鏡検査を行います。国内外で内視鏡の診断・治療、技術指導などを数多く経験してきた熟練の手技で内視鏡検査を行うことで、正確な診断が可能となります。
また、以前の検査がつらかった方や検査に対する不安が強いという方には、鎮静剤を使ってウトウトと眠っているような状態で検査を受けていただくことが可能ですので、遠慮なくご相談ください。
大腸がんの治療
 早期のうちに発見することができれば、体に負担の少ない治療(内視鏡治療)で完治させることができます。ある程度進行している場合には、手術や化学療法が行われます。部位によっては難しい手術が必要となり、その後の生活の質が大きく低下してしまうこともあります。
早期のうちに発見することができれば、体に負担の少ない治療(内視鏡治療)で完治させることができます。ある程度進行している場合には、手術や化学療法が行われます。部位によっては難しい手術が必要となり、その後の生活の質が大きく低下してしまうこともあります。
大腸がんが増えてくるのは50歳以降ですが、40歳を過ぎたあたりから大腸ポリープが発症し、徐々に時間をかけて大腸がんになっていきますので、40歳を過ぎたら定期的に大腸カメラ検査を受診することをお勧めしています。
よくある質問
大腸がんの初期症状はありますか?
大腸がんは、初期には自覚症状がほとんどないことが多い病気です。進行に伴い、次のような症状が現れることがあります。
- 便に血が混じる(血便)
- 便が細くなる
- 下痢や便秘を繰り返す
- 残便感
- 腹痛やお腹の張り
- 体重減少、貧血
症状が出た時点では進行していることもあるため、症状がなくても定期的な検査(便潜血検査、大腸カメラ検査)が重要です。
大腸がんになりやすい人の特徴はありますか?
大腸がんは、大腸ポリープ(腺腫)を経て発生することが多いがんです。生活習慣や体質、年齢などが発症に関係すると考えられています。
大腸がんの主な原因・リスク因子
- 加齢(特に 40歳以上)
- 食生活の欧米化(高脂肪・低食物繊維食)
- 野菜や食物繊維の摂取不足
- 喫煙・過度の飲酒
- 肥満・運動不足
特になりやすい方の特徴
- 家族に大腸がんの既往がある方
- 大腸ポリープを指摘されたことがある方
- 潰瘍性大腸炎などの慢性炎症性腸疾患がある方
- 便秘や下痢を繰り返すなど、腸の不調が続いている方
大腸がんは、定期的な検査によって予防や早期発見が可能ながんです。リスク因子がある方は、症状がなくても早めに大腸カメラ検査を受けることをお勧めします。
大腸がんはどのような検査で診断されますか?
大腸がんの診断で最も重要なのは、**大腸内視鏡検査(大腸カメラ検査)**です。以下の検査を組み合わせて、大腸がんの有無や進行度を正確に評価します。
- 大腸内視鏡検査(大腸カメラ検査):
大腸の粘膜を直接観察し、隆起や陥凹、色調変化などの異常を詳しく確認します。検査中にポリープが見つかった場合は、その場で切除できることもあり、大腸がんの予防にもつながります。 - 生検(組織検査):
がんが疑われる病変から組織を採取し、病理検査によって大腸がんかどうかを確定診断します。 - 画像検査(CTなど):
大腸がんと診断された後に行い、がんの深達度やリンパ節転移、他臓器への転移の有無を評価します。治療方針の決定に重要な検査です。
これらの検査を段階的に行い、早期がんなのか、進行がんなのかを見極めたうえで、最適な治療方法を選択します。
大腸がんは治りますか?
大腸がんは、早期に発見できれば治癒が十分に期待できるがんです。治療方法は、がんの進行度(ステージ)や全身状態に応じて選択されます。
- 早期大腸がんの場合
粘膜内や浅い層にとどまる早期がんであれば、**内視鏡治療(ポリープ切除・ESDなど)**で根治が期待でき、身体への負担も比較的少なく済みます。 - 進行した大腸がんの場合
がんが大腸の深い層まで及んでいる場合は、手術による切除が基本となります。
必要に応じて、化学療法(抗がん剤治療)や放射線治療を組み合わせた集学的治療が行われます。
治療成績や予後は、がんの進行度や年齢、合併症の有無などによって異なりますが、症状が出る前に発見できれば、生存率や生活の質(QOL)は大きく向上します。そのため、症状の有無にかかわらず、定期的な大腸内視鏡検査(大腸カメラ検査)による早期発見が何より重要です。
大腸がんを予防することはできますか?
大腸がんは、生活習慣の見直しや定期的な検査によって、発症や進行を予防できる可能性が高いがんです。以下の点が予防に重要です。
定期的な大腸内視鏡検査(大腸カメラ検査)
大腸がんの多くは**大腸ポリープ(腺腫)**から発生します。内視鏡検査でポリープを早期に発見・切除することで、大腸がんの予防につながります。
食生活の改善
食物繊維を多く含む野菜・果物・海藻類を積極的に摂り、脂肪分の多い食事や赤身肉・加工肉の摂り過ぎを控えることが大切です。
生活習慣の見直し
- 適度な運動習慣を保つ
- 肥満を避ける
- 喫煙を控える
- 飲酒は適量にする
便通異常を放置しない
便秘や下痢、血便などの症状が続く場合は、自己判断せず早めに受診しましょう。
大腸がんは、「予防」と「早期発見」が両立できる数少ないがんです。症状がなくても、40歳以降の方やリスク因子のある方は、定期的な大腸内視鏡検査を受けることが、大腸がん予防の第一歩となります。
どのような場合に受診や検査を受けるべきですか?
大腸がんは、初期には自覚症状がほとんどないことが多い病気です。そのため、次のような症状やリスクがある場合は、早めに受診し、**大腸内視鏡検査(大腸カメラ検査)**を検討することが大切です。
症状がある場合
- 血便、便に血が混じる
- 便秘や下痢が続く、便通リズムの変化
- 便が細くなったと感じる
- 残便感(排便後もすっきりしない感じ)
- 腹痛、腹部の張り
- 原因不明の体重減少
- 貧血を指摘された場合
症状がなくても検査を勧める方
- 40歳以上の方
- 家族に大腸がんの既往がある方
- 便潜血検査で陽性を指摘された方
- 大腸ポリープを指摘されたことがある方
- 喫煙習慣や飲酒量が多い方
- 肥満や運動不足が気になる方
大腸がんは、症状が出る前に発見できれば、内視鏡治療で治癒が期待できるがんです。「年のせい」「痔のせい」と自己判断せず、少しでも気になる症状がある場合や、リスク因子をお持ちの方は、早めの受診・定期的な大腸カメラ検査をおすすめします。
監修:名古屋むらもと内視鏡クリニック 栄院
院長 村元喬











